|
1. WSTĘP
Ostatnie wytyczne
dotyczące zabiegów resuscytacyjnych u dzieci (PLS, Pediatric Life
Support) wydane przez Europejską Radę Resuscytacji (ERC) pochodzą z 1998
roku [1].
Były one oparte na
opublikowanych w 1997 roku Stwierdzeniach Doradczych Międzynarodowego
Komitetu Łącznikowego w sprawach Resuscytacji (ILCOR)
[2].
Następnie Amerykańskie Towarzystwo Kardiologiczne (AHA) podjęło,
wspólnie z przedstawicielami ILCOR, serię prac oceniających naukowe
podstawy resuscytacji. Oparto je na wiarygodnych i aktualnych
publikacjach. Ostatecznie doprowadziło to do opublikowania w sierpniu
2000 roku Wytycznych 2000 Resuscytacji Krążeniowo-Oddechowej oraz
Doraźnego Postępowania w Zaburzeniach Krążenia
[3,
4].
Grupa Robocza do spraw Zabiegów Resuscytacyjnych u Dzieci zapoznała się
z tym dokumentem oraz towarzyszącą mu dokumentacją naukową i
zaproponowała wprowadzenie modyfikacji do rekomendowanych przez ERC
Wytycznych PLS. Zmiany te przedstawia niniejsze opracowanie. W
zalecanych przez ERC wytycznych dokonano niewielu istotnych zmian, gdyż
niektóre z nich, uzgodnione w postaci Wytycznych 2000, zostały już
wprowadzone w Europie w następstwie przyjęcia w roku 1998 Stwierdzeń
Doradczych ILCOR
(ryc. 1).
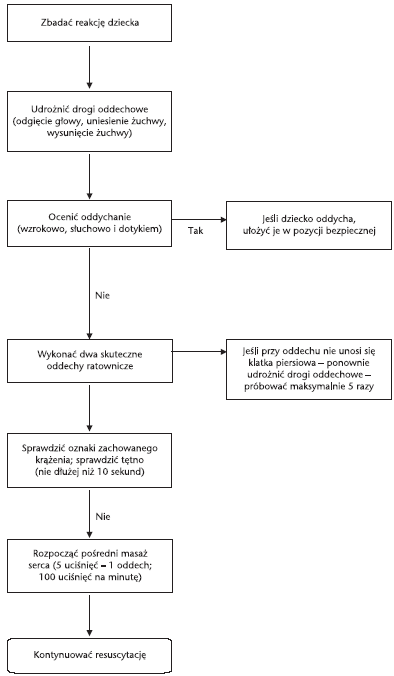
Ryc. 1. Podstawowe zabiegi resuscytacyjne u dzieci
2. ZMIANY W
WYTYCZNYCH
Zmiany w wytycznych
wprowadzono pod wpływem nowych, przekonujących dowodów naukowych oraz w
celu ich uproszczenia (tam, gdzie było to możliwe), by ułatwić nauczanie
i zachowanie nabytych umiejętności.
Aktualnie istnieje
niewiele wiarygodnych doniesień, wspierających rozwój wytycznych
resuscytacji dzieci. Szeregu zmian dokonano jednak na podstawie wyników
badań nad zwierzętami oraz badań osób dorosłych. Ponadto część
modyfikacji wprowadzono w celu ujednolicenia wytycznych resuscytacji
osób dorosłych i dzieci, pod warunkiem, że odpowiadało to potrzebom tej
ostatniej grupy wiekowej. Zmiany w zakresie podstawowych zabiegów
resuscytacyjnych u niemowląt i dzieci są następujące:
1. Stwierdzanie
zatrzymania krążenia na podstawie badania tętna:
ratowników
niemedycznych nie będzie się uczyć ani wymagać od nich sprawdzania tętna
dla stwierdzenia zatrzymania krążenia, natomiast pozostaje to nadal
elementem oceny przez personel medyczny. Zarówno ratownikom niemedycznym,
jak i personelowi medycznemu zaleca się poszukiwać „oznak zachowanego
krążenia krwi”. Szereg badań wyraźnie bowiem dowodzi, iż tak ratownicy
niemedyczni, jak i personel medyczny nieskutecznie oceniają obecność lub
brak tętna. Mała czułość i niska swoistość sprawdzania tętna sprawiają
więc, że nie można badania tego wykorzystywać jako jedynej wskazówki do
podejmowania pośredniego masażu serca. Ponadto z większości badań
wynika, że na stwierdzenie obecności lub braku tętna nawet doświadczony
personel medyczny potrzebuje ponad 10 sekund
[5–10].
2. Wskazania do
podjęcia pośredniego masażu serca:
należy go rozpocząć,
gdy nie ma tętna, gdy nie występują „oznaki zachowanego krążenia krwi”
lub gdy częstość tętna wynosi — niezależnie od wieku dziecka — mniej niż
60/min, w połączeniu ze złą perfuzją. Obecnie nie dysponuje się dowodami
doświadczalnymi wskazującymi na częstość bradykardii, przy której trzeba
rozpoczynać pośredni masaż serca i dlatego przyjęto, że częstość ta musi
być — niezależnie od wieku dziecka — mniejsza niż 60/min. Takie
zalecenie ma ułatwić nauczanie i zapamiętywanie. Istnieją dowody, iż
bardzo mało prawdopodobne jest wyrządzenie niemowlęciu lub dziecku
krzywdy przez „nieuzasadniony”, ale należycie wykonywany pośredni masaż
serca [11,
12].
3. Technika
pośredniego masażu serca u dziecka poniżej 1. roku życia:
gdy do dyspozycji
jest dwóch lub więcej odpowiednio wyszkolonych ratowników medycznych,
preferowaną metodą pośredniego masażu serca u niemowlęcia jest metoda
obejmowania klatki piersiowej i użycia dwóch kciuków. Zarówno
doświadczenia na zwierzętach, jak i doniesienia kazuistyczne dowodzą, że
metoda obejmowania klatki piersiowej i użycia dwóch kciuków zapewnia w
trakcie podstawowych zabiegów resuscytacyjnych (BLS) lepszą perfuzję
wieńcową i wyższe ciśnienie skurczowe niż metoda dwupalcowa
[13,
14].
4. Stosunek
uciśnięć do wdechów u dzieci powyżej 8. roku życia:
stosunek ten podczas
BLS dziecka powyżej 8. roku życia winien wynosić 15 : 2, bez
względu na liczbę ratowników (dokładnie tak, jak podczas BLS
osoby dorosłej). U dzieci poniżej 8. roku życia stosunek ten pozostaje 5
: 1, bez względu na liczbę ratowników. Mimo, że większa liczba
uciśnięć w każdej sekwencji poprawia perfuzję wieńcową [15], w
porównaniu z zachowaniem stosunku 5 : 1, stosunek 15 : 2 zmniejsza
objętość wentylacji minutowej. U dzieci szczególnie ważne są oddechowe
przyczyny zatrzymania krążenia. Poza tym mała wielkość ciała i
wykorzystywanie tylko jednej ręki do pośredniego masażu serca u dzieci
poniżej 8. roku życia sprawiają, że u niemowląt i małych dzieci można
wykonać więcej uciśnięć i oddechów, zachowując stosunek 5 : 1.
Dlatego w tej grupie dzieci zaleca się właśnie taki stosunek obu
czynności. U dzieci starszych jednak używa się stosunku 15 : 2, tak z
uwagi na wygodę dla pojedynczego ratownika, jak i dla zachowania
zgodności z wytycznymi dla osób dorosłych.
5. Stosowanie
automatycznych defibrylatorów zewnętrznych (AED):
z urządzeń tych można
korzystać u dzieci powyżej 8. roku życia (od 25 kg masy ciała). U dzieci
poniżej tego wieku można je stosować do analizy rytmu (choć u niemowląt
ich dokładność w rozpoznawaniu tachyarytmii bywa niedostateczna),
natomiast nie ma aktualnych zaleceń co do energii defibrylacji
[16,
17].
6. Zasada „Zacznij
od wezwania pomocy” u dzieci z wadami serca:
mimo że u niemowląt i
dzieci większość przypadków zatrzymania krążenia jest pochodzenia
pozasercowego, prawdopodobną przyczyną nagłej zapaści u niemowlęcia lub
dziecka z rozpoznaną wcześniej wadą serca są zaburzenia rytmu. W związku
z tym w tej grupie dzieci zwykle ważniejsze okaże się zapewnienie
szybkiego dostępu do defibrylatora niż natychmiastowe przywrócenie
drożności dróg oddechowych i podjęcie sztucznej wentylacji, jak to ma
miejsce u wszystkich pozostałych niemowląt i dzieci.
7. Sekwencja
postępowania ratowników niemedycznych w zatkaniu dróg oddechowych przez
ciało obce u nieprzytomnych niemowląt i dzieci:
na podstawie dalszej
systematycznej analizy można ją uprościć. Zarówno sekwencja postępowania
u przytomnych niemowląt i dzieci, jak i sekwencja przeznaczona dla
wyszkolonego personelu medycznego nie ulega zmianom.
3. DEFINICJE
Niemowlę
to dziecko
poniżej 1. roku życia.
Dziecko
to dziecko w
wieku od 1 do 8 lat.
W poniższym tekście
określenie dziecko odnosi się zarówno do niemowląt, jak i
dzieci starszych, chyba że zaznaczono inaczej. Nie poczyniono różnicy w
zależności od płci.
Sekwencja
resuscytacji dzieci powyżej 8. roku życia jest taka sama, jak u dzieci
poniżej tego wieku, ale uzyskanie skutecznego pośredniego masażu serca
może wymagać stosowania metod i stosunku uciśnięć do oddechów, tak, jak
w przypadku resuscytacji osób dorosłych.
4. SEKWENCJA
POSTĘPOWANIA
1. Zapewnić
bezpieczeństwo ratownika i dziecka.
2. Sprawdzić
reakcję dziecka:
• Delikatnie poruszyć
dziecko i głośno zapytać: „Jak się czujesz?”
• Niemowląt i dzieci,
u których istnieje podejrzenie uszkodzenia szyjnego odcinka kręgosłupa,
nie należy potrząsać.
3A. Jeśli
dziecko odpowiada lub się poruszy:
• Pozostawić dziecko
w pozycji, w której je zastano (pod warunkiem, że nie zagraża to jego
bezpieczeństwu).
• Ocenić jego stan i
w razie potrzeby wezwać pomoc.
• Regularnie oceniać
stan dziecka.
3B. Jeśli
dziecko n i e r e a g u j e:
• Wołać głośno o
pomoc.
• Udrożnić drogi
oddechowe dziecka przez odgięcie jego głowy i uniesienie żuchwy.
— Jeśli jest to
możliwe w pozycji dziecka, w której je zastano, ułożyć rękę dziecka na
jego czole i odgiąć mu głowę ku tyłowi;
— Równocześnie jeden
lub dwa palce umieścić pod żuchwą dziecka i, unosząc ją, udrożnić drogi
oddechowe. Nie wywierać ucisku na tkanki miękkie podbródka, gdyż może to
zatkać drogi oddechowe;
— Jeśli natrafia się
na trudności w udrożnieniu dróg oddechowych, ostrożnie odwrócić dziecko
na plecy i ponowić próbę udrożnienia w sposób opisany wyżej.
Zrezygnować z
odgięcia głowy, jeśli podejrzewa się obrażenia kręgosłupa szyjnego.
Gdy istnieje
podejrzenie obrażeń w obrębie szyi, do udrożnienia dróg oddechowych
posłużyć się metodą wysunięcia żuchwy.
Umieścić po dwa
palce obu rąk na gałęziach żuchwy dziecka i wysunąć ją ku przodowi.
4. Utrzymując
drożność dróg oddechowych — wzrokowo, słuchowo i dotykiem sprawdzać
oddychanie,
przybliżając swój policzek do twarzy dziecka, równocześnie obserwując
klatkę piersiową:
• Wzrokowo oceniać
ruchy oddechowe.
• Wysłuchiwać szmerów
oddechowych przy nosie i ustach dziecka.
• Wyczuwać policzkiem
ruch powietrza.
• Poświęcić 10 sekund
na wzrokowe, słuchowe i dotykowe poszukiwanie oznak spontanicznego
oddechu.
5A. Jeśli
dziecko oddycha:
• Ułożyć dziecko w
pozycji bezpiecznej
(patrz).
• Regularnie
sprawdzać oddech.
5B. Jeśli
dziecko n i e o d d y c h a:
• Dokładnie usunąć
wszelkie widoczne przyczyny zatkania dróg oddechowych.
• Wykonać 2 oddechy
ratownicze tak, aby przy każdym klatka piersiowa unosiła się i opadała.
Można podjąć maksymalnie 5 prób wykonania oddechu ratowniczego, aż
przynajmniej 2 z nich okażą się skuteczne. W trakcie wykonywania
sztucznej wentylacji zwracać uwagę na krztuszenie się dziecka lub
odruchy kaszlowe w reakcji na wdmuchiwanie powietrza. Występowanie tych
odruchów lub ich brak składają się na ocenę „oznak zachowanego krążenia”
krwi, o których będzie mowa niżej.
U dziecka
pomiędzy 1. a 8. rokiem życia:
• Zapewnić odgięcie
głowy i uniesienie żuchwy.
• Zacisnąć miękkie
części nosa dziecka palcem wskazującym i kciukiem ręki ułożonej na jego
czole.
• Lekko uchylić usta
dziecka, nadal utrzymując uniesienie żuchwy.
• Nabrać powietrza i
ułożyć swe wargi wokół ust dziecka, zapewniając jak najlepszą
szczelność.
• W sposób ciągły
wdmuchiwać powietrze do ust dziecka przez 1–1,5 sekund, równocześnie
obserwując unoszenie się jego klatki piersiowej.
• Utrzymując odgięcie
głowy i uniesienie żuchwy, odsunąć usta od twarzy dziecka i sprawdzić,
czy wraz z wydobywaniem się powietrza oddechowego opada klatka
piersiowa.
Ponownie nabrać
powietrza i powtarzać opisaną sekwencję maksymalnie 5-krotnie, aż do
uzyskania 2 skutecznych oddechów ratowniczych. O skuteczności świadczy
widoczne unoszenie się i opadanie klatki piersiowej w podobny sposób,
jak to się dzieje przy prawidłowym oddychaniu.
U niemowlęcia:
• Upewnić się, że
główka niemowlęcia znajduje się w pozycji neutralnej, a żuchwa jest
uniesiona.
• Nabrać powietrza i
objąć swymi wargami usta i nos dziecka, zapewniając jak najlepszą
szczelność. Jeśli u większego dziecka niemożliwe jest jednoczesne
objęcie wargami ust i nosa, ratownik może próbować zapewnić szczelność
tylko wokół nosa lub tylko wokół ust (zaciskając wargi dziecka dla
zapewnienia szczelności, gdy wykonuje się wdech przez nos).
• W sposób ciągły
wdmuchiwać powietrze do ust i nosa niemowlęcia przez 1–1,5 sekund,
dopóki nie nastąpi widoczne uniesienie się klatki piersiowej.
• Utrzymując odgięcie
głowy i uniesienie żuchwy, odsunąć usta od twarzy dziecka i sprawdzić,
czy wraz z wydobywaniem się powietrza wydechowego opada klatka
piersiowa.
• Ponownie nabrać
powietrza i powtarzać opisaną sekwencję maksymalnie 5-krotnie, aż do
uzyskania 2 skutecznych oddechów.
Jeśli natrafia się na
trudności wykonania skutecznego wdechu, przyczyną może być zatkanie dróg
oddechowych — wówczas:
• Otworzyć usta
dziecka i usunąć wszelkie widoczne przyczyny zatkania dróg oddechowych.
Nie wykonywać oczyszczania jamy ustnej palcem na ślepo.
• Upewnić się o
odgięciu głowy i uniesieniu żuchwy, ale też skorygować nadmierne
odgięcie głowy.
• Jeśli odgięcie
głowy i uniesienie żuchwy nie doprowadziło do udrożnienia dróg
oddechowych, podjąć próbę wysunięcia żuchwy.
• Wykonać maksymalnie
5 prób uzyskania 2 skutecznych oddechów.
• Jeśli się to nie
udaje, postępować zgodnie z protokołem zatkania dróg oddechowych.
6. Ocena stanu
krążenia krwi u dziecka:
• Przeznaczyć
nie
więcej niż 10 sekund na poszukiwanie oznak zachowanego krążenia
krwi. Należą do nich wszelkie ruchy dziecka, kaszel lub prawidłowe
oddychanie (ale nie agonalne westchnięcia: te można rozpoznać jako
oddechy rzadkie i nieregularne).
• Sprawdzanie tętna
(dotyczy to tylko ratowników medycznych).
U dziecka
— poszukuje się
tętna na tętnicach szyjnych
U niemowlęcia
—
poszukuje się tętna na tętnicy ramiennej na wewnętrznej powierzchni
ramienia.
7A. Jeśli i s t
n i e j e p e w n o ś ć, że w ciągu 10 sekund udało się stwierdzić
oznaki zachowanego krążenia:
• W miarę potrzeby
kontynuować oddechy ratownicze, dopóki dziecko nie podejmie własnego
skutecznego oddychania.
• Ułożyć dziecko w
pozycji bezpiecznej, jeśli jest nadal nieprzytomne.
• Regularnie oceniać
stan dziecka.
7B. Jeśli n i e
m a o z n a k z a c h o w a n e g o k r ą ż e n i a, nie wyczuwa się
tętna lub jest ono wolne (poniżej 60/min przy jednoczesnym pogorszeniu
perfuzji) albo gdy nie ma się pewności:
• Rozpocząć pośredni
masaż serca.
• Równocześnie
wykonywać sztuczną wentylację i pośredni masaż serca.
U dziecka
pomiędzy 1. a 8. rokiem życia:
• Zlokalizować dolną
połowę mostka i umieścić tam nadgarstek jednej ręki; nie uciskać na
wyrostek mieczykowaty ani poniżej.
• Unieść palce, by
nie wywierać ucisku na żebra.
• Ustawić się pionowo
ponad klatką piersiową ratowanego, wyprostować kończyny górne w łokciach
i ucisnąć mostek na głębokość 1/3 do 1/2 głębokości klatki piersiowej
dziecka.
• Zwolnić ucisk i
powtarzać to z częstością około 100 razy na minutę.
• Po 5 uciśnięciach
odgiąć głowę dziecka, unieść jego żuchwę i wykonać jeden skuteczny
oddech.
• Natychmiast
ponownie ułożyć dłoń w odpowiedniej pozycji na mostku i podjąć pośredni
masaż serca.
• Kontynuować masaż i
sztuczną wentylację w stosunku 5 : 1.
UWAGA:
Mimo że uciskanie wykonuje się 100 razy na minutę, rzeczywista liczba
uciśnięć w ciągu minuty będzie
mniejsza z uwagi na
przerwy poświęcone na oddychanie.
U dzieci powyżej
8. roku życia może się okazać konieczne stosowanie „dorosłej” metody
pośredniego masażu serca dwoma rękami, by uzyskać dostateczną głębokość
ucisku.
Należy wtedy:
• Zlokalizować dolną
połowę mostka i umieścić tam nadgarstek jednej ręki, a na nim ułożyć
drugi.
• Spleść palce obu
rąk i unieść je, by nie wywierać nacisku na żebra dziecka.
• Ustawić się pionowo
ponad klatką piersiową ratowanego, wyprostować kończyny górne w łokciach
i uciskać mostek z taką siłą, by zagłębiał się on w przybliżeniu o 1/3
do 1/2 głębokości klatki piersiowej dziecka.
• Zwolnić ucisk i
powtarzać go z częstością około 100 razy na minutę.
• Po 15 uciśnięciach
odgiąć głowę dziecka, unieść jego żuchwę i wykonać 2 skuteczne oddechy.
• Natychmiast
ponownie ułożyć ręce w odpowiedniej pozycji na mostku i wykonać kolejne
15 uciśnięć.
• Kontynuować masaż i
sztuczną wentylację w stosunku 15 : 2.
U niemowlęcia:
Gdy resuscytację
prowadzą ratownicy niemedyczni lub jeden ratownik medyczny — stosować
metodę dwupalcową:
• Zlokalizować mostek
i umieścić opuszki dwóch palców w odległości jeden palec poniżej linii
międzysutkowej niemowlęcia.
• Opuszkami obu
palców ucisnąć mostek na głębokość 1/3 do 1/2 głębokości klatki
piersiowej niemowlęcia.
• Zwolnić ucisk i
powtarzać go z częstością około 100 razy na minutę.
• Po 5 uciśnięciach
odgiąć głowę dziecka, unieść jego żuchwę i wykonać jeden skuteczny
oddech.
• Natychmiast
ponownie ułożyć palce w odpowiedniej pozycji na mostku i wykonać kolejne
5 uciśnięć. Przy pewnej wprawie ratownik może utrzymać drożność dróg
oddechowych niemowlęcia, używając wolnej ręki, którą trzeba delikatnie
uchwycić głowę niemowlęcia po obu stronach czoła.
Dzięki temu skraca
się czas na ponowne udrażnianie dróg oddechowych i układanie palców
podczas naprzemiennej sztucznej wentylacji i uciskania mostka.
• Kontynuować masaż i
sztuczną wentylację w stosunku 5 : 1.
Gdy resuscytację
prowadzi więcej niż jeden ratownik medyczny — stosować metodę dwóch
kciuków:
• Zlokalizować mostek
i płasko ułożyć obok siebie obydwa kciuki na dolnej części mostka tak,
by ich końce były skierowane ku głowie niemowlęcia. Kciuki powinny się
znajdować o szerokość jednego palca poniżej linii międzysutkowej
niemowlęcia. Pozostałymi złączonymi palcami należy objąć dolną część
klatki piersiowej niemowlęcia tak, by końce palców podpierały jego
plecy.
• Obydwoma kciukami
ucisnąć mostek na głębokość w przybliżeniu 1/3 do 1/2 głębokości klatki
piersiowej niemowlęcia.
• Zwolnić ucisk i
powtarzać go z częstością około 100 razy na minutę.
• Po 5 uciśnięciach
drugi ratownik winien odgiąć głowę dziecka, unieść jego żuchwę i wykonać
1 skuteczny oddech.
• Kontynuować masaż i
sztuczną wentylację w stosunku 5 : 1.
8. Prowadzić
resuscytację do czasu:
— Powrotu
spontanicznego oddechu/krążenia;
— Nadejścia
kwalifikowanej pomocy i przejęcia przez nią resuscytacji;
— Fizycznego
wyczerpania ratownika.
Kiedy wzywać
pomocy:
Zasadnicze znaczenie
ma wezwanie pomocy przez ratowników natychmiast, gdy tylko dziecko
straci przytomność.
• W sytuacji gdy jest
dwóch lub więcej ratowników, jeden z nich powinien rozpocząć
resuscytację, a drugi udać się po pomoc.
• Gdy ratownik jest
sam, powinien prowadzić resuscytację przez około 1 minutę, zanim
uda się po pomoc. Można zabrać niemowlę lub małe dziecko ze sobą i
kontynuować uciskanie mostka i sztuczną wentylację w trakcie
poszukiwania pomocy.
• Jedynym wyjątkiem
od zasady jednominutowych BLS przed udaniem się po pomoc jest sytuacja,
kiedy do nagłej utraty przytomności dochodzi u dziecka, które cierpi na
rozpoznaną już wcześniej wadę serca. W takiej sytuacji zatrzymanie
krążenia jest prawdopodobnie spowodowane zaburzeniami rytmu serca i
dziecko będzie wymagało zastosowania defibrylacji. Wtedy specjalistyczna
pomoc powinna być wezwana od razu.
5.
POZYCJA BEZPIECZNA
Nieprzytomne dziecko,
u którego nie stwierdza się zatkania dróg oddechowych i które
samodzielnie oddycha, należy ułożyć w pozycji bezpiecznej. Zapobiega to
zapadaniu się języka, który mógłby zatkać drogi oddechowe, zmniejsza też
groźbę zachłyśnięcia się treścią żołądkową. Istnieje wiele odmian
pozycji bezpiecznej, z których każda ma swych zwolenników. Trzeba się
jednak stosować do następujących podstawowych zasad:
• Należy starać się o
ułożenie dziecka na boku tak, by usta znalazły się jak najniżej,
umożliwiając w ten sposób swobodny wypływ wydzieliny.
• Pozycja powinna być
stabilna. U niemowlęcia, dla utrzymania właściwej pozycji, czasem
konieczne jest podparcie małą poduszką lub zrolowanym kocem podłożonym
za plecami.
• Trzeba unikać
jakiegokolwiek ucisku na klatkę piersiową, który mógłby utrudniać
oddychanie.
• Powinno się
zachować możliwość łatwego i bezpiecznego odwracania dziecka na wznak i
z powrotem, zwracając szczególną uwagę na ochronę kręgosłupa szyjnego
przy podejrzeniu istnienia jego obrażeń.
• Powinna być
możliwość dobrej obserwacji i dostępu do dróg oddechowych.
Zatkanie dróg
oddechowych:
Jeśli natrafia się na
trudności w wykonaniu skutecznego oddechu:
• Ponownie
skontrolować jamę ustną dziecka i usunąć wszelkie dostrzeżone
przeszkody.
• Ponownie sprawdzić
właściwe odgięcie głowy i uniesienie żuchwy, ale stwierdzić też, czy
głowa nie jest nadmiernie odgięta. Spróbować wysunąć żuchwę.
• Wykonać maksymalnie
pięć prób uzyskania co najmniej dwóch skutecznych oddechów.
• W przypadku
niepowodzenia zastosować procedurę usuwania ciała obcego z dróg
oddechowych.
Istnieje wiele odmian
sekwencji postępowania ratowników medycznych w zatkaniu dróg oddechowych
przez ciało obce, z których każda ma swych zwolenników. Trzeba się
stosować do następujących zasad podstawowych:
• Jeśli dziecko
oddycha spontanicznie, należy je zachęcać do efektywnego kaszlu.
Interwencja jest konieczna tylko wówczas, gdy próby kaszlu są
zdecydowanie nieskuteczne, a oddech niewydolny.
• Nie wykonywać na
ślepo oczyszczania jamy ustnej lub górnych dróg oddechowych palcem, gdyż
może to doprowadzić do przesunięcia ciała obcego głębiej lub uszkodzenia
tkanek miękkich.
• Zastosować sposoby
wytworzenia nagłego wzrostu ciśnienia w klatce piersiowej:
— U dzieci stosuje
się uderzenia w plecy, ucisk klatki piersiowej i ucisk nadbrzusza. U
niemowląt można wykonywać tylko uderzenia w plecy i ucisk klatki
piersiowej.
1. Wykonać
maksymalnie 5 uderzeń w plecy:
• Trzymać dziecko na
swojej ręce brzuchem do dołu i próbować pochylić je tak, aby głowa
znajdowała się poniżej poziomu klatki piersiowej.
• Wykonać 5 uderzeń
między łopatkami.
• Jeśli nie powoduje
to usunięcia ciała obcego, przejść do uciśnięć klatki piersiowej.
2. Wykonać
maksymalnie 5 uciśnięć klatki piersiowej:
• Odwrócić dziecko na
plecy, utrzymując jego głowę poniżej poziomu klatki piersiowej.
• Wykonać 5 uciśnięć
mostka.
Miejsce wykonania
tych uciśnięć jest takie samo jak przy pośrednim masażu serca.
Uciśnięcia klatki
piersiowej winny być silniejsze i bardziej energiczne niż w trakcie
pośredniego masażu serca i wykonywane w tempie około 20 na minutę.
3. Skontrolować
jamę ustną:
Po 5 uderzeniach w
plecy i 5 uciśnięciach klatki piersiowej skontrolować jamę ustną.
Dokładnie usunąć
wszelkie widoczne ciała obce.
4. Udrożnić
drogi oddechowe:
Udrożnić drogi
oddechowe odginając głowę i unosząc żuchwę (lub wysuwając żuchwę).
Ponownie ocenić
oddychanie.
5A. Jeśli
dziecko oddycha:
Ułożyć dziecko w
pozycji bezpiecznej.
Regularnie sprawdzać
oddychanie.
5B. Jeśli
dziecko nie oddycha:
Podjąć próbę
maksymalnie 5 oddechów ratowniczych aż do uzyskania 2 oddechów
skutecznych, powodujących unoszenie się i opadanie klatki piersiowej.
Dziecko może mieć
drożne drogi oddechowe, ale być w bezdechu lub też jego drogi oddechowe
mogą być udrożnione tylko częściowo. W obu tych sytuacjach ratownik
powinien podjąć próby zapewnienia skutecznej wentylacji.
Jeśli drogi oddechowe
są nadal niedrożne, powtarza się całą sekwencję działań.
U dziecka
pomiędzy 1. a 8. rokiem życia:
• Powtórzyć cykl
(punkty 1–5 powyżej), zastępując jednak 5 uciśnięć klatki piersiowej 5
uciśnięciami nadbrzusza.
• Uciśnięcia
nadbrzusza wykonuje się w postaci 5 silnych uciśnięć skierowanych ku
górze w stronę przepony.
• Jeśli dziecko jest
przytomne, zabieg wykonuje się w pozycji siedzącej. Trzeba uklęknąć za
dzieckiem lub umieścić je na krześle, jeśli krzesło jest w pobliżu.
• Dziecko
nieprzytomne układa się na wznak i umieszcza nadgarstek jednej ręki w
środku nadbrzusza. Wspomagając się drugą ręką, wykonuje się silne
uciśnięcie skierowane ku górze i do tyłu, jak gdyby do środka klatki
piersiowej.
• Naprzemiennie
wykonuje się cykle uciśnięć klatki piersiowej i uciśnięć nadbrzusza.
• Powtarza się te
cykle aż do oczyszczenia dróg oddechowych i możliwości skutecznego
oddechu ratowniczego lub do podjęcia przez dziecko samoistnego
oddychania.
U niemowlęcia:
• U niemowląt nie
zaleca się uciśnięć nadbrzusza, gdyż grozi to uszkodzeniem narządów jamy
brzusznej.
• Wykonuje się tylko
cykl 5 uderzeń w plecy i 5 uciśnięć klatki piersiowej. Trzeba ułożyć
głowę niemowlęcia poniżej klatki piersiowej tak, by ciało obce mogło w
czasie tej próby wypaść na zewnątrz.
• Powtarza się te
cykle aż do oczyszczenia dróg oddechowych i możliwości wykonania
skutecznej sztucznej wentylacji lub do podjęcia przez niemowlę
samoistnego oddychania.
PIŚMIENNICTWO
[1]
Paediatric Life Support Working Group of the European Resuscitation
Council. The 1998 European Resuscitation Council guidelines for
paediatric life support. Resuscitation 1998; 37: 95–113.
[2]
Nadkarni V., Hazinski M., Zideman D., Kattwinkel J., Quan L., Bingham
R., Zaritsky A., Bland J., Kramer E., Tiballs J. Paediatric
life
support. An advisory statement by the Paediatric Life Support Working
Group of the International Liaison Committee on Resuscitation.
Resuscitation 1997; 34(2): 115–27.
[3]
American Heart Association in collaboration with the International
Liaison Committee on Resuscitation (ILCOR). Guidelines 2000 for
cardiopulmonary resuscitation and emergency cardiovascular care — An
international consensus on science. Resuscitation 2000;46:1–447.
[4]
American Heart Association in collaboration with the International
Liaison Committee on Resuscitation (ILCOR). Guidelines 2000 for
cardiopulmonary resuscitation and emergency cardiovascular care. An
international consensus on science. Circulation 102(Suppl. I):
I–1–I–384.
[5]
Flesche C.W., Breuer S., Mandel L. P., Brevik H., Tarnow J. The ability
of health professionals to check the carotid pulse. Circulation 1994;
90(Suppl. 1): 288.
[6]
Mather C., O'Kelly S. The palpation of pulses. Anaesthesia 1996;
51:189–91.
[7]
Monsieurs K.G., De Cauwer H.G., Bossaert L.L. Feeling for the carotid
pulse: is five seconds enough? Resuscitation 1996; 31: S3.
[8]
Bahr J., Klingler H., Panzer W., Rode H., Kettler D., Skills of lay
people in checking the carotid pulse. Resuscitation 1997; 35: 23–6.
[9]
Ochoa F.J., Ramallegomara E., Carpintero J.M., Garcia A., Saralegui I.
Competence of health professionals to check the carotid pulse.
Resuscitation 1998; 37: 173–5.
[10]
Eberle B., Dick W.F., Schneider T., Wisser G., Doetsch S., Tzanova I.
Checking the carotid pulse: diagnostic accuracy of first responders in
patients with and without a pulse. Resuscitation 1996; 33: 107–16.
[11]
Bush C.M., Jones J.S., Cohle S.D., Johnson H. Pediatric injuries from
cardiopulmonary resuscitation. Amm Emerg Med 1996; 28: 40–4.
[12]
Spevak M.R., Kleinman P.K., Belanger P.L., Primack C., Richmond J.M.
Cardiopulmonary resuscitation and rib fractures in infants: a postmortem
radio-pathological study. JAMA 1994; 272: 617–8.
[13]
Ishimine P., Menegazzi J., Weinstein D., 1998. Evaluation of twothumb
chest compression with thoracic squeeze in a swine model of infant
cardiac arrest. Acad. Emerg. Med 5.
[14]
Houri P.K., Frank L.R., Menegazzi J., Taylor R. A randomised, controlled
trial of two-thumb versus two-finger chest compression in a swine infant
model of cardiac arrest. Prehosp Emerg Care 1997; 1: 65–7.
[15]
Kern K.B., Hilwig R.W., Berg R.A., Ewy G.A. Efficacy of chest
compression-only BLS CPR in the presence of an occluded airway.
Resuscitation 1998; 39: 179–88.
[16]
Atkins D.L., Hartley L., York D. Accurate recognition and effective
treatment of ventricular fibrillation by automated external
defibrillators in adolescents. Pediatrics 1998; 110: 393–7.
[17]
Hazinsky M.F., Walker C., Smith H., Desapande J. Specificity of
automatic external defibrillator rhythm analysis in pediatric
tachyarrhythmias. Circulation 1997; 96(Suppl.): 1–561.
Adres do
korespondencji:
Katedra Anestezjologii i Intensywnej Terapii CM UJ,
31-501 Kraków, ul. Kopernika 17
Tel./fax 0 (....) 12 424-77-97, tel. 424-77-98
Strona internetowa:
www.prc.krakow.pl
|