|
1. WSTĘP
Ostatnie wytyczne
dotyczące specjalistycznych zabiegów resuscytacyjnych (ALS, Advanced
Life Support) wydane przez Europejską Radę Resuscytacji (ERC) pochodzą z
roku 1998 [1].
Zostały one oparte na opublikowanych w 1997 roku Stwierdzeniach
Doradczych Międzynarodowego Komitetu Łącznikowego w sprawach
Resuscytacji (ILCOR) [2].
W roku 1999 i 2000 przedstawiciele ILCOR kilkakrotnie zebrali się na
zaproszenie Amerykańskiego Towarzystwa Kardiologgicznego (AHA) w Dallas,
gdzie uzgodniono Wspólne Stanowisko Naukowe będące podstawą do dalszych
wytycznych.
W obradach tych
istotną rolę spełniali przedstawiciele ERC, a ostatecznym rezultatem
stało się opublikowanie Wytycznych 2000 Resuscytacji
Oddechowo-Krążeniowej i Doraźnego Postępowania w Zaburzeniach Krążenia
[3].
W miarę możliwości to wspólne stanowisko oparto na wiarygodnych i
aktualnych publikacjach. Następnie Grupa Robocza ERC do spraw ALS
przedyskutowała opracowany dokument i zaleciła szereg zmian w
wytycznych, możliwych do zastosowania w warunkach europejskich. Zmiany
te, wraz z podsumowaniem Sekwencji Działań podczas ALS, przedstawiono w
niniejszej publikacji.
Wprowadzono je także
zarówno do planu zajęć licencjonowanych przez ERC kursów dla ratowników
prowadzących ALS, jak i do nowego podręcznika, z którego należy
korzystać podczas wszystkich takich kursów, poczynając od roku 2001
[4].
2. PODSUMOWANIE
ZMIAN W WYTYCZNYCH
2.1. UDERZENIE
PRZEDSERCOWE
Ratownicy medyczni
mogą przed użyciem defibrylatora wykonać pojedyncze uderzenie w okolicę
przedsercową w sytuacji, gdy do zatrzymania krążenia doszło w ich
obecności lub w warunkach monitorowania krążenia, przed podłączeniem
defibrylatora. W związku z tym czynność tę wprowadzono do zatwierdzonego
przez ERC Uniwersalnego Algorytmu ALS.
Istnieje jednakże
niewielkie prawdopodobieństwo że zabieg ten okaże się skuteczny, jeśli
od zatrzymania krążenia upłynęło ponad 30 sekund.
2.2. ALGORYTM
UNIWERSALNY [5]
Należy go stosować w
warunkach europejskich w nieco uproszczonej formie, w miejsce bardziej
skomplikowanych wersji, jakie zostały wybrane przez szereg innych krajów
(ryc. 1).
Utrzymana zostaje
lista potencjalnie odwracalnych przyczyn zatrzymania krążenia (tzw.
cztery H i cztery T), bez wydłużania jej do pięciu pozycji.
Cztery H:
Hipoksja
Hipowolemia
Hiper/hipokaliemia,
hipokalcemia, kwasica
Hipotermia;
Cztery T (w
nomenklaturze angielskiej):
Odma prężna (Tension
penumothorax)
Tamponada serca (cardiac
Tamponade)
Zmiany
zakrzepowo-zatorowe (Thromboembolic obstruction), np. zator płucny
Przedawkowanie leków
lub zatrucie (Toxic overdose).
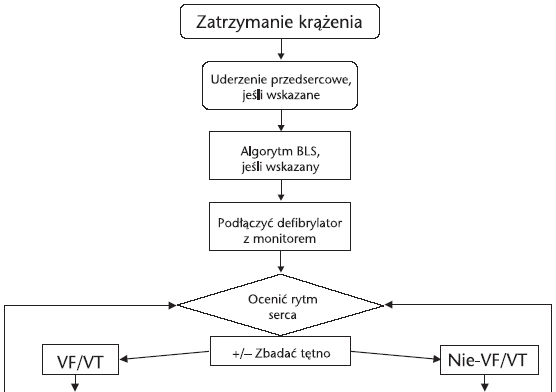
Ryc. 1. Uniwersalny algorytm A-ALS
2.3. MIGOTANIE KOMÓR
(VF) LUB CZĘSTOSKURCZ KOMOROWY BEZ TĘTNA (VT) [6]
Nie ulega zmianie
poziom energii ani sekwencja prób defibrylacji.
Dopuszczalne jest
stosowanie równoważnej energii w postaci fali dwufazowej. Podkreśla się
znaczenie wczesnego wykonania defibrylacji (Klasa I).
Adrenalinę podaje się
w dawce 1 mg dożylnie (iv) lub 2–3 mg do rurki dotchawiczej. Nie
udowodniono, by podawanie adrenaliny poprawiało wynik końcowy leczenia
(Klasa nieokreślona). Nie zaleca się już wysokich dawek adrenaliny.
Jako alternatywę dla
adrenaliny w VF/VT bez tętna, opornym na 3 początkowe próby
defibrylacji, zaproponowano wazopresynę w pojedynczej dawce 40 jednostek
(Klasa IIb). Zanim jednak środek ten będzie można ostatecznie polecić
konieczne jest uzyskanie dodatkowych dowodów opartych na wiarygodnych
badaniach naukowych.
Dowody na rzecz
stosowania leków antyarytmicznych w VF/VT bez tętna są niepewne i nie
stwierdzono dotychczas, by którykolwiek środek z tej grupy poprawiał
przeżycie chorych do wypisania ze szpitala. W opornym na próby
defibrylacji VF/VT bez tętna trzeba jednak wziąć pod uwagę podawany po
adrenalinie amiodaron, już po 3. wyładowaniu, pod warunkiem, że nie
opóźnia on stosowania kolejnych prób defibrylacji (Klasa IIb). Amiodaron
w dawce 300 mg (rozcieńczony w 20 ml 5% glukozy lub w fabrycznie
przygotowanej strzykawce) można podać do żyły obwodowej. W opornych
przypadkach może być konieczne podanie dodatkowych 150 mg, następnie
wlew dożylny z szybkością 1 mg/min przez 6 godzin, a potem 0,5 mg/min do
maksymalnej dawki 2 g (warto zwrócić uwagę, że ta dawka maksymalna jest
wyższa niż aktualne zalecenia europejskie, opiewające na 1,2 g).
Magnez (8 mmol)
zaleca się w opornym na próby defibrylacji VF, jeśli istnieje
podejrzenie hipomagnezemii, np. u pacjentów leczonych diuretykami nie
oszczędzającymi potasu (Klasa IIb).
Lignokaina i
prokainamid (Klasa IIb) stanowią alternatywę gdy nie dysponuje się
amiodaronem, natomiast nie należy ich podawać łącznie z amiodaronem.
Prokainamid podaje się z szybkością 30 mg/min do dawki całkowitej 17 mg/kg.
Konieczność tak powolnego wlewu sprawia, że jest to opcja gorsza.
Nie zaleca się już
podawania bretylium.
2.4. AKTYWNOŚĆ
ELEKTRYCZNA BEZ TĘTNA (PULSELESS ELECTRICAL ACTIVITY, PEA) [7]
Gdy PEA towarzyszy
bradykardia (< 60/min), należy podać atropinę w dawce 3 mg dożylnie lub
6 mg do rurki dotchawiczej.
Nie zaleca się już
wysokich dawek adrenaliny.
2.5. ASYSTOLIA [8]
Nie zachodzą tu
istotne zmiany w postępowaniu. Kładzie się zdecydowany nacisk na
potwierdzenie asystolii przed i po próbie defibrylacji. Podano wytyczne
dotyczące kryteriów [8], które winny być spełnione, a także czasu, jaki
ma upłynąć by usprawiedliwić odstąpienie od resuscytacji. Nie zaleca się
już wysokich dawek adrenaliny.
2.6. UTRZYMANIE
DROŻNOŚCI DRÓG ODDECHOWYCH [9]
Optymalnym sposobem
zapewnienia drożności dróg oddechowych pozostaje intubacja dotchawicza.
Wiadomo jednak, że umiejętność tę trudno nabyć, a tym bardziej zachować,
jeśli rzadko się ją stosuje. Przytacza się doniesienia o
nierozpoznawaniu nieprawidłowego umieszczenia rurki dotchawiczej lub jej
przemieszczenia. Kładzie się więc nacisk na konieczność potwierdzenia
właściwego umieszczenia rurki. W sytuacji, gdy praca serca zapewnia
perfuzję płuc, właściwą pozycję rurki można potwierdzić na podstawie
jakościowego lub ilościowego pomiaru końcowowydechowego stężenia CO2.
Inną metodą, obok rutynowych metod klinicznych, jest użycie detektora
przełykowego (Klasa IIb). Natomiast gdy praca serca nie zapewnia
perfuzji płuc, pewniejszym sposobem potwierdzenia należytego
umieszczenia rurki jest korzystanie z detektora przełykowego.
Dopuszczalnymi
alternatywami intubacji dotchawiczej oraz wentylacji workiem
samorozprężalnym i maską twarzową są maska krtaniowa (LMA, Laryngeal
Mask Airway) i Combitube (Klasa IIa). Szczególnie zaleca się je
ratownikom rzadko mającym sposobność wykonywania intubacji dotchawiczej.
Ponadto, częstość
występowania zarzucania treści żołądkowej podczas stosowania tych
przyrządów jest bardzo mała, znacznie mniejsza niż podczas wentylacji
workiem samorozprężalnym i maską twarzową.
Dodatkowo łatwiej
opanować technikę wprowadzania tych przyrządów i umiejętność tę
zachować. Wszyscy ratownicy, którzy będą korzystać z przyrządów do
utrzymania drożności dróg oddechowych, winni być należycie przeszkoleni,
a wyniki ich działań powinno się regularnie oceniać.
2.7. WENTYLACJA [9]
Objętość oddechowa
przy użyciu worka samorozprężalnego z maską twarzową powinna wynosić
700–1000 ml, podawanych w ciągu 2 sekund, jeśli płuca pacjenta wentyluje
się powietrzem (tak, aby wyraźnie uniosła się klatka piersiowa). Gdy
gazy oddechowe wzbogaca się w dodatkowy tlen, objętość tę można
zmniejszyć do 400–600 ml podawanych w ciągu 1–2 sekund (tak, aby lekko
uniosła się klatka piersiowa). Gdy drogi oddechowe nie są zabezpieczone
(np. podczas wentylacji workiem samorozprężalnymi maską twarzową),
stosowanie mniejszych objętości oddechowych wzbogaconych tlenem zapewnia
dostateczne natlenienie, redukując ryzyko rozdęcia żołądka, zarzucania
jego treści i związanej z tym aspiracji do płuc. Do czasu zabezpieczenia
dróg oddechowych wentylację płuc i pośredni masaż serca powinno się
prowadzić w sposób zsynchronizowany (przerwa w uciskaniu klatki
piersiowej na czas wykonywania oddechu).
Po zabezpieczeniu
dróg oddechowych pośredni masaż serca należy kontynuować w sposób
nieprzerwany z częstością 100 uciśnięć na minutę (z wyjątkiem przerw na
defibrylację i sprawdzanie obecności tętna, gdy jest to wskazane),
wentylację zaś prowadzić z częstością około 12 oddechów na minutę.
Wentylacja nie musi być zsynchronizowana z masażem serca, a ciągłość
masażu zapewnia uzyskanie znacznie wyższego ciśnienia perfuzyjnego
naczyń wieńcowych.
2.8. INNE METODY
WSPOMAGAJĄCE KRĄŻENIE [10]
Zatwierdzone zostały
następujące metody wspomagające krążenie jako alternatywne możliwości
pośredniego masażu serca:
1. BLS z metodą
czynnej kompresji–dekompresji (ACD, Active Compression–Decompression).
2. BLS z dodatkowymi
okresowymi uciśnięciami brzucha (IAC, Interposed Abdominal Compression).
3. BLS przy użyciu
kamizelki uciskowej.
4. Mechaniczne BLS (z
użyciem tłoka).
5. Bezpośredni masaż
serca.
6. BLS z użyciem
impedancyjnej zastawki progowej.
Użycie wymienionych
technik jest uwarunkowane wszechstronnym przeszkoleniem wszystkich ich
użytkowników. Powyżej wskazane metody zakwalifikowano do Klasy IIb i
wymagają one dalszej oceny.
2.9. BRADYKARDIA [11]
Dokonano nieznacznej
modyfikacji sekwencji zalecanego przez ERC algorytmu postępowania w
bradykardii. Nie zaleca się już izoprenaliny; rekomenduje się w to
miejsce wlew adrenaliny w niskiej dawce, gdy nie ma możliwości
elektrostymulacji zewnętrznej
(ryc. 2).
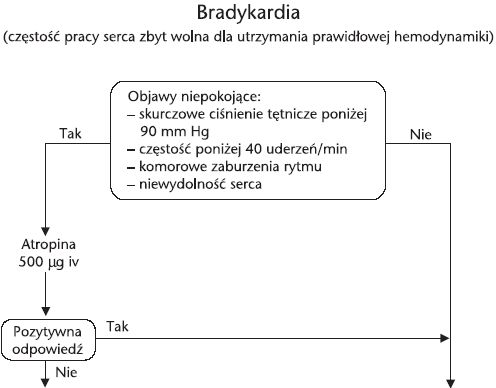
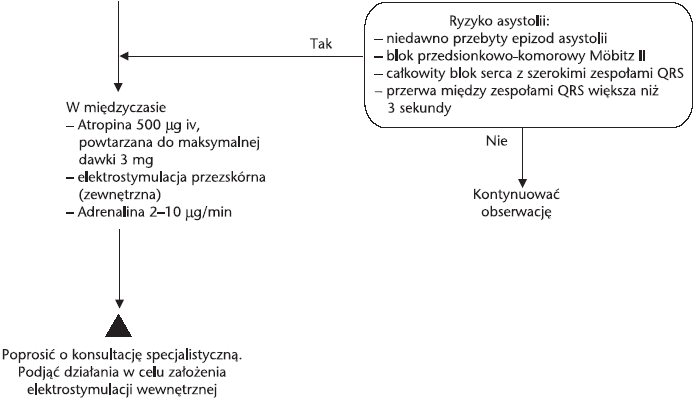
Ryc. 2. Algorytm postępowania w bradykardii
2.10. CZĘSTOSKURCZ [12]
ERC nie zaakceptowała
algorytmów częstoskurczu opublikowanych w Międzynarodowych Wytycznych
2000. Zamiast tego dokonano modyfikacji istniejących algorytmów
opracowanych przez ERC i dodano algorytm postępowania w migotaniu
przedsionków [4].
Znajdują tu
zastosowanie następujące zasady podstawowe:
1. Postępowanie
natychmiastowe zależy od stabilności lub niestabilności stanu pacjenta
(pojawiania się „objawów niepokojących”).
2. Gdy stan pacjenta
jest niestabilny, preferowana jest kardiowersja.
3. Wszystkie leki
antyarytmiczne mają właściwości arytmogenne.
4. Nie jest pożądane
stosowanie więcej niż jednego leku antyarytmicznego.
5. Jeśli podany lek
nie działa, jako alternatywną metodę zwalczenia zaburzeń rytmu trzeba
rozważyć kardiowersję.
6. U pacjentów z
upośledzoną funkcją mięśnia sercowego większość leków antyarytmicznych
prowadzi do dalszego jej pogorszenia.
2.10.1. Migotanie
i trzepotanie przedsionków (AF)
Pacjenta zalicza się
do jednej z trzech grup ryzyka na podstawie częstości pracy serca i
występowania dodatkowych objawów przedmiotowych i podmiotowych
(ryc. 3). Jeśli pacjent znajduje się w grupie wysokiego ryzyka,
próbę kardiowersji elektrycznej podejmuje się po heparynizacji. Opcje
postępowania u pacjentów z grupy średniego ryzyka zależą od obecności
lub nieobecności upośledzenia hemodynamiki i/lub organicznej choroby
serca, a także od tego, czy wiadomo, że migotanie przedsionków trwa
krócej niż 24 godziny.
Próbę kardiowersji
można też podjąć u pacjentów z grupy niskiego ryzyka, gdy wiadomo, że
migotanie przedsionków trwa krócej niż 24 godziny. Gdy migotanie trwa
dłużej niż 24 godziny, kardiowersji nie należy podejmować przed
poddaniem pacjenta leczeniu przeciwzakrzepowemu przez 3–4 tygodnie.
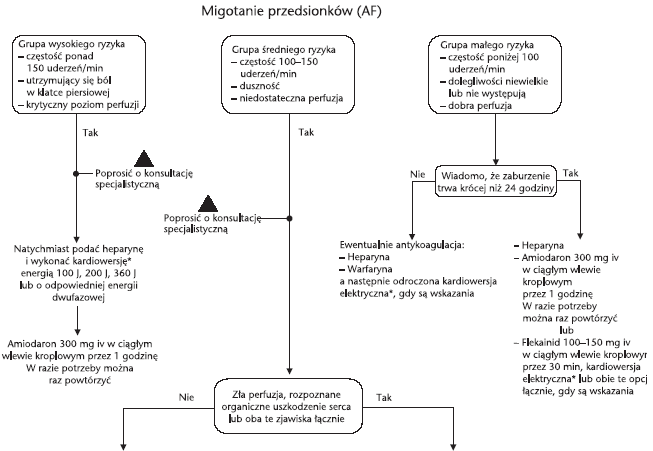
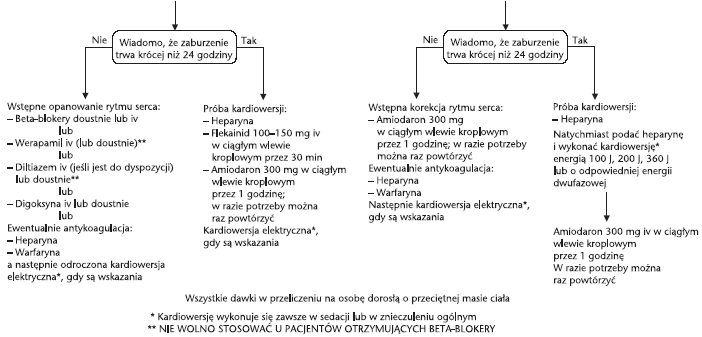
Ryc. 3. Algorytm postępowania w migotaniu przedsionków (AF)
2.10.2.
Częstoskurcz nadkomorowy z wąskimi zespołami komorowymi
Gdy u pacjenta nie
stwierdza się tętna w trakcie częstoskurczu z wąskimi zespołami QRS o
częstości powyżej 250/min, należy podjąć próbę kardiowersji
elektrycznej. W innych sytuacjach trzeba najpierw wypróbować metody
pobudzenia wasalnego (próba Valsalvy, masaż zatoki szyjnej).
Lekiem pierwszego
rzutu jest adenozyna (Klasa IIa).
Jeśli u pacjenta
występują objawy niepokojące, należy podjąć próbę kardiowersji
elektrycznej, uzupełnioną w razie potrzeby amiodaronem.
Jeśli nie ma
niepokojących objawów, wybiera się jeden spośród następujących leków:
esmolol, werapamil, amiodaron lub digoksynę
(ryc. 4).
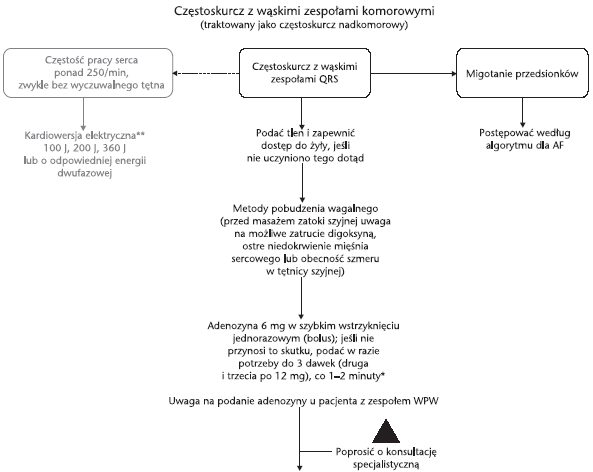
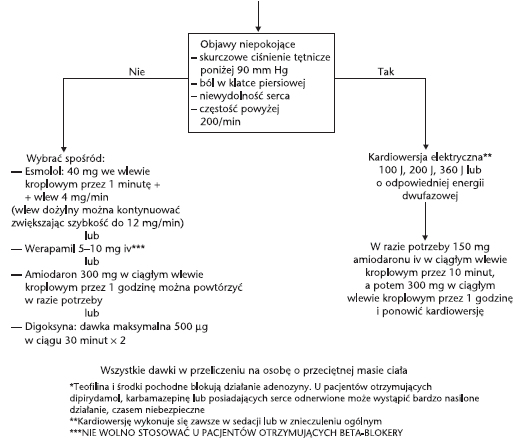
Ryc. 4. Algorytm postępowania w częstoskurczu z wąskimi
zespołami komorowymi
2.10.3.
Częstoskurcz z szerokimi zespołami komorowymi
Jeśli nie stwierdza
się tętna, postępować według algorytmu dla VF. Gdy występują objawy
niepokojące lub rytm nie reaguje na leki (amiodaron lub lidokainę),
podjąć próbę kardiowersji elektrycznej
(ryc. 5).
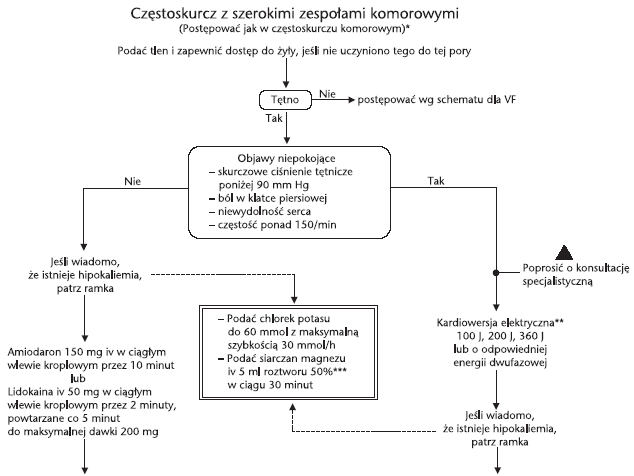
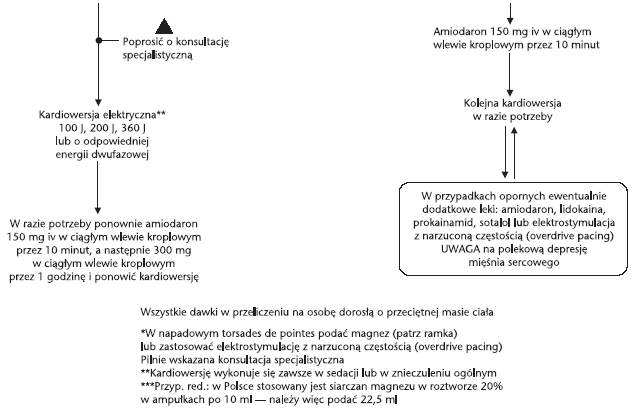
Ryc. 5. Algorytm postępowania w częstoskurczu z szerokimi
zespołami komorowymi
2.11. OSTRE ZESPOŁY
WIEŃCOWE [13]
Jest to nowy dział.
Również w tym przypadku odsyłamy czytelnika do pełnego tekstu wytycznych
[3] i do opracowanego przez ERC Podręcznika ALS [4].
Znajdują tu
zastosowanie następujące zasady podstawowe:
1. Na etapie
przedszpitalnym powinna być dostępna możliwość monitorowania rytmu serca
przy pomocy 12-kanałowego EKG. Telemetryczna odmiana monitora EKG lub
komputerowa analiza zapisu mogą przyczyniać się do lepszej diagnostyki
przedszpitalnej.
2. Trzeba dysponować
możliwościami natychmiastowej defibrylacji i innymi metodami stosowanymi
w leczeniu zaburzeń rytmu.
3. Gdy nie ma
przeciwwskazań, wszyscy pacjenci z bólem w klatce piersiowej typu
niedokrwiennego powinni otrzymywać tlen, opioidy i nitraty (Klasa I).
4. Gdy nie ma
przeciwwskazań, wszyscy pacjenci z zawałem serca powinni otrzymywać
aspirynę i beta-blokery (te ostatnie zwykle w warunkach szpitalnych)
(Klasa I).
5. Leczenie
fibrynolityczne w warunkach przedszpitalnych jest polecane gdy czas „od
wezwania do podłączenia leku w szpitalu” przekracza 60 minut (Klasa I).
6. Angioplastyka
stanowi alternatywę dla terapii fibrynolitycznej w ośrodkach gdzie leczy
się wielu pacjentów, a personel dysponuje odpowiednim doświadczeniem
(Klasa I).
7. W odpowiednio
wyposażonych ośrodkach pacjenci we wstrząsie kardiogennym są kandydatami
do pierwotnej angioplastyki i zastosowania kontrapulsacji
wewnątrzaortalnej (Klasa I).
8. Pacjenci z zawałem
bez załamka Q i z niestabilną dusznicą bolesną o wysokim ryzyku powinni
być poddani terapii przeciwpłytkowej inhibitorami glikoproteiny IIb/IIIa.
Zamiast niefrakcjonowanej heparyny można stosować terapię
przeciwzakrzepową przy użyciu heparyny niskocząsteczkowej (Klasa
nieokreślona).
9. Pacjenci z
rozległym zawałem ściany przedniej, czy też upośledzoną funkcją lewej
komory lub z obu tymi dolegliwościami łącznie powinni otrzymywać
inhibitory ACE, jeśli nie występują zdecydowane przeciwwskazania.
10. Podawanie
roztworu glukoza-insulina-potas* może być korzystne u
pacjentów obciążonych cukrzycą lub poddawanych terapii reperfuzyjnej.
* Przyp. red.: tzw.
GIK.
2.12. OPIEKA PO
RESUSCYTACJI [14]
Pacjenci po
zatrzymaniu krążenia, będący w niewielkiej hipotermii (> 33oC),
nie powinni być poddawani aktywnemu ogrzewaniu (Klasa IIb). Pacjenci
gorączkujący powinni być ochładzani i leczeni lekami przeciwgorączkowymi
(Klasa IIa). Trwają badania nad stosowaniem aktywnej hipotermii po
zatrzymaniu krążenia (Klasa nieokreślona).
U pacjentów po
zatrzymaniu krążenia, którzy wymagają wentylacji mechanicznej, należy
utrzymywać PaCO2
w prawidłowym
zakresie (Klasa IIa). Hiperwentylacja prowadząca do niższych od normy
wartości PaCO2
może być
szkodliwa, z wyjątkiem pacjentów, u których doszło do wgłobienia mózgu
(Klasa III).
3. SEKWENCJA
POSTĘPOWANIA
1. Wykonać
uderzenie przedsercowe, gdy są spełnione odpowiednie warunki.
Jeśli do zatrzymania
krążenia doszło w obecności ratownika lub w trakcie monitorowania
krążenia, gdy jeszcze nie umieszczono łyżek defibrylatora można wykonać
uderzenie przedsercowe. Jednakże jest mało prawdopodobne by odniosło to
skutek, gdy od zatrzymania krążenia upłynęło ponad 30 sekund.
2. Podjąć
zabiegi resuscytacyjne (BLS, zaawansowane techniki zabezpieczenia dróg
oddechowych) w razie potrzeby.
Jeśli opóźnia się
dostęp do defibrylatora, należy podjąć podstawowe zabiegi
resuscytacyjne, nie wolno jednak zwlekać z próbą defibrylacji.
Najważniejsze jest maksymalne skrócenie czasu pomiędzy wystąpieniem
zatrzymania krążenia, a próbą defibrylacji.
Wykorzystuje się
jedną z metod zabezpieczenia drożności dróg oddechowych i podejmuje
wentylację ciśnieniem dodatnim z wysokim stężeniem tlenu, najlepiej
100%.
3. Podłączyć
defibrylator/monitor.
Monitorować rytm
pracy serca:
• Ułożyć łyżki
defibrylatora lub samoprzylepne elektrody na klatce piersiowej: jedną
tuż poniżej prawego obojczyka, drugą w lewej linii pachowej środkowej.
• Umieścić elektrody
monitorujące na kończynach lub na tułowiu, ale jak najdalej od łyżek
defibrylatora. Rytm serca można początkowo ocenić za pomocą łyżek czy
elektrod defibrylatora, aby nie opóźniać wykonania pierwszej próby
defibrylacji. Należy pamiętać, że po wyładowaniu energii na monitorze
EKG może pojawić się rzekoma asystolia, jeśli odbiera się sygnał przez
łyżki lub elektrody z grubą warstwą żelu. Jeśli po pierwszym lub
kolejnym wyładowaniu zapis uzyskany za pomocą łyżek lub elektrod
defibrylatora nie stanowi wskazań do kolejnej defibrylacji, należy
podłączyć odprowadzenia do monitorowania i upewnić się co do charakteru
rytmu serca.
4. Ocenić rytm
serca (ewentualnie z badaniem tętna):
• Sprawdzić oznaki
zachowanego krążenia, włącznie z tętnem na tętnicach szyjnych, ale tylko
wtedy, gdy zapis EKG przemawia za możliwą skuteczną pracą serca.
Nie powinno to trwać
dłużej iż 10 sekund.
• Ocenić rytm serca
na monitorze jako:
— Rytm stanowiący
wskazanie do defibrylacji: migotanie komór (VF) lub częstoskurcz
komorowy bez obecności tętna (VT);
— Rytm nie stanowiący
wskazania do defibrylacji: asystolia lub aktywność elektryczna bez tętna
(PEA).
5A. VF/VT
(migotanie komór / częstoskurcz komorowy bez tętna)
A.
Upewnić się, że nikt
nie dotyka pacjenta.
Przyłożyć łyżki
defibrylatora do klatki piersiowej.
Zastosować —
odpowiednio do potrzeby — do 3 kolejnych wyładowań z defibrylatora
jednofazowego, o energii 200, 200 i 360 J. Po każdym wyładowaniu
sprawdzać zapis EKG.
Gdy używa się
defibrylatora dwufazowego, dobrać odpowiedni poziom energii.
Trzeba się starać, by
3 pierwsze próby defibrylacji — lub mniej, stosownie do potrzeby —
wykonać w czasie krótszym niż 1 minuta.
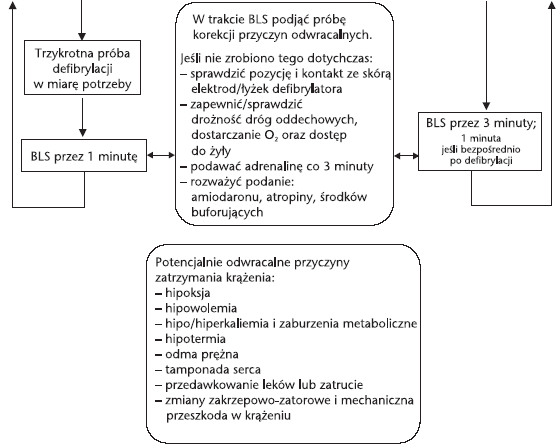
B.
Jeśli po 3
wyładowaniach nadal występuje VF/VT, podjąć BLS przez 1 minutę (15 : 2).
C.
W trakcie BLS:
— Zastanowić się nad
potencjalnie odwracalnymi przyczynami i podjąć odpowiednie działania.
— Jeśli nie uczyniono
tego dotąd:
sprawdzić przyleganie
elektrod, ułożenie łyżek i ich kontakt ze ścianą klatki piersiowej;
zabezpieczyć i
sprawdzić drożność dróg oddechowych,
dołączyć tlen,
uzyskać dostęp do żyły.
• Po intubacji
tchawicy należy bez przerw kontynuować pośredni masaż serca z częstością
100/min i wentylację płuc z częstością około 12/min, asynchronicznie z
masażem serca.
• Podać dożylnie 1 mg
adrenaliny.
Jeśli dotąd nie
uzyskano dostępu do żyły, ewentualnie podać do rurki dotchawiczej 2–3 mg
adrenaliny w roztworze 1 : 10 000.
• Odstęp pomiędzy 3.
a 4. wyładowaniem nie powinien przekraczać 1 minuty.
D.
Ponownie ocenić rytm
serca na monitorze.
Sprawdzić oznaki
zachowanego krążenia, włącznie z tętnem na tętnicach szyjnych, ale tylko
wtedy, gdy zapis EKG przemawia za możliwą skuteczną akcją serca.
E.
Jeśli rytm nie
odpowiada VF/VT, postępować według prawej strony algorytmu.
F.
Jeśli utrzymuje się
VF/VT:
W VF/VT opornym na 3
początkowe próby defibrylacji rozważyć podanie amiodaronu.
Podjąć próbę
defibrylacji 3 kolejnymi wyładowaniami o energii 360 J z defibrylatora
jednofazowego lub energią równoważną, gdy korzysta się z defibrylatora o
fali alternatywnej.
• Podać dożylnie 1 mg
adrenaliny.
Cały proces ponownej
oceny rytmu, zastosowania 3 wyładowań i prowadzenia przez minutę BLS
zajmuje 2–3 minuty.
W każdym takim cyklu
co 3 minuty podaje się 1 mg adrenaliny.
Cykle 3 wyładowań i
BLS przez minutę ponawia się aż do osiągnięcia skutecznej defibrylacji.
G.
Każdy jednominutowy
okres BLS stwarza nowe szanse sprawdzenia pozycji i kontaktu elektrod
czy łyżek defibrylatora, zabezpieczenia i sprawdzenia drożności dróg
oddechowych, podania tlenu, uzyskania dostępu do żyły, jeśli nie
uczyniono tego dotąd.
• Rozważyć podanie
innych leków (np. buforujących).
5B. Rytm inny
niż VF/VT (nie-VF/VT) — asystolia, aktywność elektryczna bez tętna (PEA):
A.
Sprawdzić oznaki
zachowanego krążenia, włącznie z tętnem na tętnicach szyjnych.
B.
Rozpocząć lub podjąć
od nowa BLS (15 : 2), jeśli potrzeba.
UWAGA:
Jeśli rytm nie-VF/VT wystąpił po próbie defibrylacji, przed ponowną
oceną rytmu i podaniem leków wykonać BLS przez 1 minutę.
C.
W trakcie BLS:
— Zastanowić się nad
potencjalnie odwracalnymi przyczynami zatrzymania krążenia i podjąć
odpowiednie działania;
— Jeśli nie uczyniono
tego dotąd:
sprawdzić przyleganie
elektrod, ułożenie łyżek i ich kontakt ze ścianą klatki piersiowej;
zabezpieczyć i
sprawdzić drożność dróg oddechowych,
dołączyć tlen,
uzyskać dostęp do żyły.
• Po intubacji
tchawicy należy bez przerw kontynuować pośredni masaż serca z częstością
100/min i wentylację płuc z częstością około 12/min, asynchronicznie z
masażem serca.
• Podać dożylnie 1 mg
adrenaliny.
Jeśli dotąd nie
uzyskano dostępu do żyły, ewentualnie podać do rurki dotchawiczej 2–3 mg
adrenaliny w roztworze 1:10 000.
D.
Ponownie ocenić rytm
serca po 3 minutach BLS.
Sprawdzić oznaki
zachowanego krążenia, włącznie z tętnem na tętnicach szyjnych, ale tylko
wtedy, gdy zapis EKG przemawia za możliwą skuteczną akcją serca.
E.
Jeśli stwierdza się
VF/VT, postępować według lewej strony algorytmu.
F.
Jeśli rytm nie
odpowiada VF/VT, podjąć BLS przez 3 minuty (15 : 2).
• Podać dożylnie 1 mg
adrenaliny
Ponieważ cały ten
proces zajmuje 3 minuty, w każdym takim cyklu co 3 minuty podawać 1 mg
adrenaliny.
G.
Każdy 3-minutowy
okres BLS daje okazję do sprawdzenia pozycji i kontaktu elektrod lub
łyżek defibrylatora, zabezpieczenia i sprawdzenia drożności dróg
oddechowych, podania tlenu, uzyskania dostępu do żyły, jeśli nie
uczyniono tego dotąd.
H.
Rozważyć zastosowanie
innych leków (atropina, środki buforujące) i elektrostymulacji.
6. Rozważyć
zastosowanie innych sposobów postępowania (leki i elektrostymulacja):
A.
Leki antyarytmiczne
Nie ma pełnych
dowodów pozwalających na sformułowanie ostatecznych zaleceń co do
stosowania któregokolwiek z leków antyarytmicznych.
Lekiem pierwszego
rzutu u pacjentów z VF/VT opornym na wstępne próby defibrylacji jest
amiodaron. Dawka początkowa wynosi 300 mg rozcieńczone w 20 ml 5%
glukozy i podane w postaci jednorazowej dawki dożylnej (bolus). Jeśli
powraca VF/VT, można ewentualnie dodatkowo podać 150 mg amiodaronu.
Amiodaron można podać
po pierwszych 3 wyładowaniach, ale nie może to opóźniać wykonywania
kolejnych.
B.
Środki buforujące
Rozważyć podanie
wodorowęglanu sodu (50 ml roztworu 8,4%) lub alternatywnego buforu w
celu skorygowania ciężkiej kwasicy metabolicznej (pH < 7,1). Gdy nie
jest możliwe badanie krwi, uzasadnione staje się ewentualne podanie
wodorowęglanu sodu lub buforu alternatywnego po 20–25 minutach
zatrzymania krążenia.
C.
Atropina
W asystolii lub PEA z
częstością akcji serca poniżej 60 uderzeń na minutę należy rozważyć
podanie pojedynczej dawki 3 mg atropiny w postaci bolusa.
D.
Elektrostymulacja
Elektrostymulacja
może się okazać ważna u pacjentów z ciężką bradyarytmią, natomiast jej
wartość w asystolii nie jest dowiedziona, z wyjątkiem przypadków
asystolii z załamkami P.
7. Rozpatrzyć
możliwość zaistnienia potencjalnie odwracalnych przyczyn i podjąć
odpowiednie postępowanie:
W każdym przypadku
zatrzymania krążenia trzeba rozważyć ewentualność takich przyczyn i
czynników pogarszających stan pacjenta, które można w określony sposób
leczyć:
hipoksja
hipowolemia
hiper/hipokaliemia
hipotermia
odma prężna
tamponada
zmiany
zakrzepowo-zatorowe
przedawkowanie leków
lub zatrucie.
8.
Specjalistyczne zabiegi resuscytacyjne:
A.
Zapewnić drożność
dróg oddechowych.
Podjąć próbę
intubacji dotchawiczej. W wykonaniu doświadczonego personelu intubacja
tchawicy jest postępowaniem optymalnym.
Maska krtaniowa (LMA,
Laryngeal Mask Airway) i Combitube stanowią dopuszczalną alternatywę
intubacji dotchawiczej gdy ratownicy medyczni mają niewielkie
doświadczenie w intubacji, a są dobrze wyszkoleni w posługiwaniu się LMA,
Combitube lub obydwoma tymi przyrządami.
Regularnie sprawdzać
pozycję rurki dotchawiczej, LMA czy Combitube.
B.
Podjąć sztuczną
wentylację.
Wentylować płuca
pacjenta 100% tlenem przy użyciu worka samorozprężalnego z rezerwuarem
lub mechanicznego wentylatora.
C.
Zapewnić dostęp do
żyły.
Optymalną drogą
szybkiego podawania leków do krążenia centralnego są żyły centralne.
Wykonanie takiego dostępu wymaga jednak specjalnego wyszkolenia i może
prowadzić do powikłań, czasem potencjalnie zagrażających życiu.
Kaniulacja żyły obwodowej jest często szybsza, łatwiejsza i
bezpieczniejsza. Po lekach podawanych tą drogą trzeba żyłę przepłukać
10–20 ml 0,9% roztworu NaCl. Gdy nie dysponuje się dostępem do żyły,
pewne leki (ale tylko adrenalinę, atropinę i lidokainę) można podać do
rurki dotchawiczej.
W takiej sytuacji
stosuje się większe dawki (2–3-krotnie) i rozcieńcza lek w 10 ml wody do
iniekcji (można korzystać z odpowiednich fabrycznie przygotowanych
strzykawek).
PIŚMIENNICTWO
[1]
Advanced Life Support Working Group of the European Resuscitation
Council. The 1998 European Resuscitation Council guidelines for advanced
life support. Resuscitation 1998; 37: 81–90.
[2]
Kloeck W., Cummins R., Chamberlain D.A., Bossaert L.L., Callanan V.,
Carli P., Christenson J., Connolly B., Ornato J., Sanders A., Steen P.
The Universal ALS Algorithm: an advisory statement by the Advanced Life
Support Working Group of the International Liaison Committee on
Resuscitation. Resuscitation 1997; 34: 109–12.
[3]
American Heart Association in collaboration with the International
Liaison Committee on resuscitation (ILCOR). International Guidelines
2000 for cardiopulmonary resuscitation and emergency cardiovascular care
— A consensus on Science. Resuscitation 2000; 46: 103–252.
[4]
The European Resuscitation Council Advanced Life Support Manual.
Published 2001. Obtainable from the European Resuscitation Council,
University of Antwerp, P0 Box 113, B–2610 Antwerp, (Wilrijk), Belgium.
[5]
American Heart Association in Collaboration with the International
Liaison Committee on Resuscitation (ILCOR). International Guidelines
2000 for cardiopulmonary resuscitation and emergency cardiovascular care
— An international consensus on science. Resuscitation 2000; 46: 170.
[6]
American Heart Association in collaboration with the International
Liaison committee on resuscitation (ILCOR). International Guidelines
2000 for cardiopulmonary resuscitation and emergency cardiovascular care
— An international consensus on science. Resuscitation 2000; 46: 73–92,
109–114, 169–177.
[7]
American Heart Association in collaboration with the International
Liaison committeee on resuscitation (ILCOR). International Guidelines
2000 for cardiovascular care — An international consensus on science.
Resuscitation 2000; 46: 177–9.
[8]
American Heart Association in collaboration with the International
Liaison Committee on Resuscitation (ILCOR). International Guidelines
2000 for cardiopulmonary resuscitation and emergency cardiovascular care
— An international consensus on science. Resuscitation 2000; 46: 179–82.
[9]
American Heart Association in collaboration with the International
Liaison committee on resuscitation (ILCOR). International and emergency
cardiovascular care — An international consensus on science.
Resuscitation 2000; 46: 115–26.
[10]
American Heart Association in collaboration with the International
Liaison Committee on Resuscitation (ILCOR). International Guidelines
2000 for cardiopulmonary resuscitation and emergency cardiovascular care
— An international consensus on science. Resuscitation 2000; 46: 127–35.
[11]
American Heart in collaboration with the International Liaison Committee
on Resuscitation (ILCOR). International Guidelines 2000 for
cardiopulmonary resuscitation and emergency cardiovascular care — An
international consensus on science. Resuscitation 2000; 46: 183–4.
[12]
American Heart Association in collaboration with the International
Liaison Committee on Resuscitation (ILCOR). International Guidelines
2000 for cardiopulmonary resuscitation and emergency cardiovascular care
— An international consensus on science. Resuscitation 2000; 46: 185–93.
[13]
American Heart Association in collaboration with the International
Liaison Committee on Resuscitation (ILCOR). International Guidelines
2000 for cardiopulmonary resuscitation and emergency cardiovascular care
— An international consensus on science. Resuscitation 2000; 46: 203–38.
[14]
American Heart Association in collaboration with the International
Liaison Committee on resuscitation (ILCOR). International Guidelines
2000 for cardiopulmonary resuscitation and emergency cardiovascular care
— An international consensus on science.
Resuscitation 2000; 46:
195–202.
Adres do
korespondencji:
Katedra Anestezjologii i Intensywnej Terapii CM UJ,
31-501 Kraków, ul. Kopernika 17
Tel./fax 0 (....) 12 424-77-97, tel. 424-77-98
Strona internetowa:
www.prc.krakow.pl
|